Тізе буынының остеоартриті – тізе буынының шеміршек тіндерінің үдемелі деградациясымен және жоғалуымен сипатталатын созылмалы дегенеративті-дистрофиялық ауру. Буынды бұзатын патологияның негізінде аяқтың ауырсынуы және қозғалғыштығын шектеу дамиды. Медициналық терминологияда бұл патогенез жиі гонартроз деп аталады - остеоартриттің (артроз) тізе локализациясын тікелей көрсететін нақтылау термині. Зерттеушілердің соңғы мәліметтері бойынша, елімізде 10 мың адамға шаққанда 100-120 адам гонартрозбен ауырады екен. Сарапшылар 2020 жылға қарай ауру саны екі есеге артады деп болжап отыр.
Әйелдерде тізе ОА-ның таралуы ерлерге қарағанда біршама жоғары. Сонымен қатар, бастапқы қараған кезде ерлер тобында пациенттер басым жас – 45 жасқа дейін, әйелдер тобында 55 жас және одан жоғары жастағы науқастар басым. 65+ жасында, жынысына қарамастан, әртүрлі ауырлық дәрежесіндегі патологияның рентгенологиялық белгілері адамдардың 80% -ында диагноз қойылады. Патогенездің этиологиясы көптеген жүре пайда болған және туа біткен факторларға негізделген, мұнда жетекші орындардың бірі дұрыс емес жаттығу режиміне байланысты тізе аппаратының артикулярлық ұштарының созылмалы жарақаттануы болып табылады. Бұл жалғыз себеп емес, барлық арандатушы факторлар мақала барысында көрсетіледі.
Тізе буынының остеоартриті аяқ-қолдың маңызды биологиялық сегментінің функциясының тұрақты жоғалуына әкеледі. Адам жүруде қиындықтарды сезіне бастайды, ауырсынудан зардап шегеді, көбінесе пациент арнайы қолдау құрылғыларына және сыртқы көмекке тәуелді болады.
Патологиялық процесс неғұрлым тезірек анықталса, консервативті күтімнің әсеріне көбірек үміт артуға болады. Бірақ бәрі соншалықты қарапайым емес. Науқастардың шамамен 40% -ы дегенерация тізе буындарын толығымен жойып, асқынулар пайда болған кезде дәрігерлерге тым кеш жүгінетіні байқалды. Өкінішке орай, консервативті әдістер аурудың озық формалары мен кеш кезеңдерінде жұмыс істемейді, мұнда тек хирургиялық араласу көмектесе алады.
Тізе буынының артрозының себептері
Патологияның пайда болу механизмінің іргелі себебі катаболизм-анаболизм тепе-теңдігінің ауысуымен шеміршек құрылымдарының метаболизмінің бұзылуы болып табылады, яғни шеміршек жасушаларының жойылу процестері қалпына келтіруден басым болған кезде. Бастапқыда буынның буын беттерін жабатын гиалинді шеміршек пен артикулярлы шеміршектің астында орналасқан субхондральды пластинка қайтымсыз өзгерістерге ұшырайды.
Тізе буынының артрозының патофизиологиясы өте әртүрлі. Мамандар аурудың провакаторларының негізгі жалпы факторларын анықтады, оларды қарастырыңыз.
Күнделікті өмірде дененің төменгі бөлігіндегі физикалық белсенділіктің және стресстің жеткіліксіз деңгейі:
- кәсіби спорт, би;
- жұмыс ауысымы кезінде шамадан тыс ұзақ жүру;
- жиі салмақ көтеру;
- ұзақ еңкейіп немесе тізелерін астына салып, тізеде тұру/қозғалу;
- үй шаруашылығы деңгейінде айтарлықтай ауыртпалық (үйдегі, елдегі пропорционалды емес жұмыс және т. б. ).
Бұрынғы тізе жарақаты:
- жергілікті көгерулер, мысалы, тізеге құлау, оны бір нәрсемен соғу;
- жергілікті дислокациялар және бұлшықеттердің созылуы;
- байлам аппаратының зақымдануы (жарылу, созылу);
- ығысулары, жарылуы, жартылай жарылуы бар мениск жарақаттары;
- пателла немесе кондилдердің, фибуланың, жамбастың немесе жіліншіктің сынуы.
Тірек-қимыл аппаратының құрылымындағы туа біткен ауытқулар (дисплазия):
- төменгі аяқтың дамымауы / деформациясы;
- жамбас бұлшықеттерінің әлсіздігі/қысқаруы;
- пателаның туа біткен дислокациясы;
- буындардың гипермобилділігі;
- тізедегі туа біткен вальгус немесе варус позициясы.
Анамнездегі қатар жүретін патологиялар, мысалы:
- подагра;
- ревматизм;
- қант диабеті;
- қызыл жегінің эритематозы;
- тиреоидит;
- ауыр аллергиялық аурулар;
- жергілікті варикозды веналар және т. б.
Артық салмақ:
- BMI 25, 1-27 кг/м2 (орташа тәуекел);
- BMI 27, 1-30 (жоғары дәреже);
- BMI 30 кг / м2-ден жоғары (гонартрозға өте жоғары бейімділік).
Остеоартритпен байланысты емес алдыңғы тізе хирургиясы, мысалы:
- менискэктомия;
- байлам пластикасы;
- бекіткіштерді орнату, сынықтарға арналған пластиналар және т. б.
Төмен физикалық белсенділік: аяқ-қолдардағы қозғалыс белсенділігінің жетіспеушілігімен қанмен қамтамасыз ету төмендейді, метаболикалық процестер тежеледі, бұлшықеттер мен байламдар күшін жоғалтады, бұл тізе және аяқтың басқа буындарында дегенерацияның пайда болуына қолайлы жағдай жасайды.
Постменопауза: әйелдерде менопаузаның басталуымен эстроген өндірісі айтарлықтай төмендейді, ал төмендетілген мөлшерде бұл гормондар буындарға бұрынғыдай тиісті деңгейде қорғаныс әсерін көрсете алмайды.
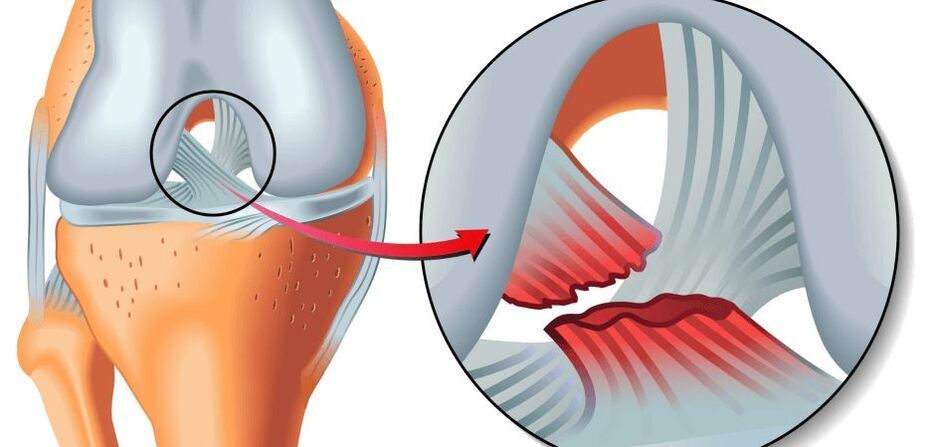
Осы факторлар тізімінің кез келгені (немесе 2 немесе одан да көп комбинациясы) тізе буындарындағы жергілікті метаболикалық бұзылыстың бастамасы және нәтижесінде остеоартрит дамуы мүмкін. Үйкеліс кезінде гиалинді шеміршекпен қапталған артикулярлы беттерде жарықтар, фибрилляциялар, жаралар пайда болады. Шеміршек жіңішке, серпімді емес, кедір-бұдыр, кедір-бұдыр болады. Осыған байланысты буынның амортизациялық және сырғанау қасиеттері төмендейді, шеміршек тінінің өлуі және сол себепті буын кеңістігінің азаюы салдарынан буындық беттер арасындағы қозғалыстар тежеледі.
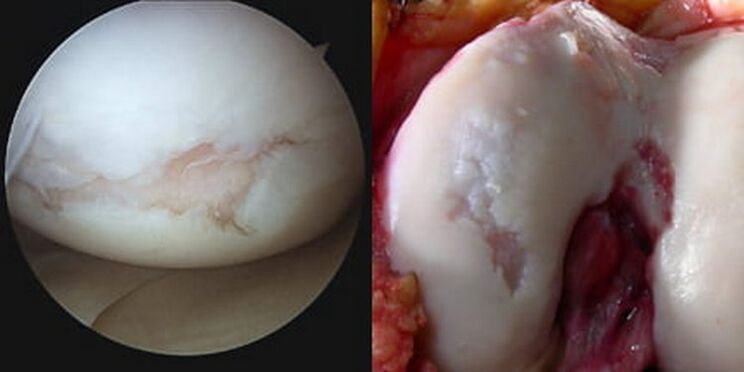
Патологиялық артикулярлық үйкеліс прогрессивті биоөзгерістермен бірге, сайып келгенде, шеміршек аймағының толығымен жойылып кетуіне (өшірілуіне), субхондральды пластинаның ішінара немесе толығымен жойылуына және қосылатын сүйек ұштарының ашылуына әкеледі. Жамбас сүйегінің ашық кондилдері үстіңгі эпифизде және/немесе пателлада ашық жіліншікке үйкеледі, жанасу беттерінің патологиялық ығысуы пайда болады, буын барған сайын деформацияланады.
Ауру артикулярлық құрылымның деформациясына әкелетіндіктен, медициналық терминологияда «тізе буынының деформацияланатын остеоартриті» сияқты диагноздың тұжырымын жиі табуға болады. Айқын деформациялар дамудың кейінгі кезеңдеріне ең тән. Сондықтан «деформациялау» сөзін дәрігерлер соңғы кезеңдердің остеоартритіне қатысты жиі қолданады.
Симптомдары: ерте, кеш көріністер
Тізе буынының ОА-дағы негізгі шағымы – ауырсыну. Аурудың басында ауырсыну, әдетте, механикалық сипатта болады, яғни ол бір жерде ұзақ тұру немесе баспалдақпен төмен түсу кезінде немесе ұзақ уақыт бойы физикалық жүктемеден кейін көрінеді және күшейеді. жұмыс күні. Алғашқы белгілердің бірі проблемалы тізедегі таңертеңгі қаттылықты қамтиды, ол әдетте адам тарағанша 30-40 минутқа созылады.

Созылмалы және жиі көрінетін ауырсыну кейде (көбінесе бастапқы, аралық кезеңде) қайталама синовитті қоздырады, сондықтан ол тыныштықта сезіледі. Ауырсыну мен қабынуға реакция ретінде синовиальды сұйықтықтың шамадан тыс жиналуы тізе бүгілу/кеңейту проблемаларын тудырады немесе бар бүгу-созылу дисфункциясын күшейтеді. Ұзартылған кезеңде ауырсынудың басталу нұсқалары мүмкін, бұл жүрудің басталуымен ауырсыну синдромының пайда болуын білдіреді, ол 15-30 минут ішінде қозғалыс процесінде төмендейді. Ауырсыну құбылыстары проблемалы тізедегі жүктеменің үздіксіз артуымен қайта пайда болуы мүмкін.
Жетілдірілген жағдайлар жиі буындардың кептелу синдромының пайда болуымен бірге жүреді. Кептелу ату сипатының кенеттен өткір ауырсынуымен және тізе аймағындағы қозғалыстардың бітелуімен сипатталады. Блокада аяқтың ерекше бұрылысымен жойылады, бірақ әрқашан адам тізенің құлпын ашуды өз бетінше жеңе бермейді.
Клиникалық көріністің толық анықтығы үшін біз тізе остеоартритінің барлық типтік белгілерін ұсынамыз:
- жергілікті ауырсыну синдромы, әсіресе ол қозғалыста көрінеді;
- тізедегі тығыздық, қаттылық сезімі;
- сырыл, сықырлау, шерту түріндегі қозғалыс кезінде артикулярлы крепит;
- ауырсыну және/немесе қиын иілу, аяқты түзету, айналу;
- төртбасты феморис бұлшықетінің әлсіздігі (феморальды бұлшықеттер дамыған гонартрозбен ауыр атрофияға ұшырайды);
- ауырған аяқтың иілу сезімі;
- буын үстіндегі терінің ісінуі және жылынуы;
- жүру стереотипінің өзгеруі (соңғыдан кейінгі, соңғы кезеңдер, ақсақтық дамиды);
- ауру төменгі аяқтың вальгус немесе варус қисаюы (кейінгі кезеңдерде дамиды).
Аурудың ұзақтығы неғұрлым ұзақ болса, соғұрлым жарқын, жиі, тізе буыны ауырады. Сонымен қатар, ол тек жүктеме кезінде ғана емес, сонымен қатар иммобилизацияланған күйде, соның ішінде түнгі ұйқы кезінде де алаңдатуы мүмкін. Сонымен қатар, дегенеративті өзгерістердің артуы белсенді және пассивті қозғалыстардың ауқымын тұрақты түрде тарылтады, нәтижесінде оны минимумға дейін жеткізеді.
Білу жақсы! Тізе буынының біріншілік ОА кезінде бір аяқ-қолда, бірақ жамбас аймағында зақымданудың ұқсас түрінің даму қаупі 15%-18% құрайды. Ал проблемалық тізенің қарама-қарсы жағында коксартроздың даму ықтималдығы 30% шегінде. Тізе және жамбас буындары функционалды түрде бір-бірімен өте тығыз байланысты - тізедегі мәселе, сайып келгенде, жамбас буынына нашар әсер етуі мүмкін және керісінше. Сондықтан, өзін-өзі емдеуге болмайды, бұл ауру кәсіби көзқарасты талап етеді, әрбір жеке жағдай үшін жеке.
Диагноз: тексеру әдістері
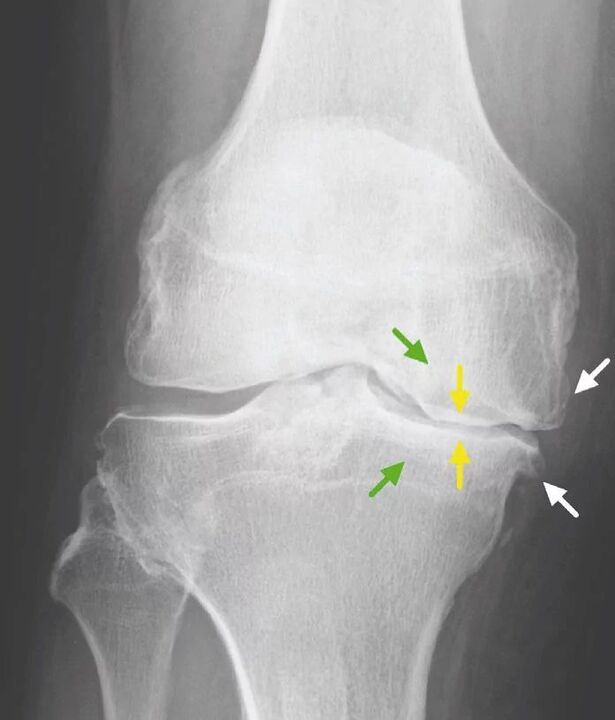
Тізе буынының остеоартриті үшін, сондай-ақ басқа буындар үшін патогномиялық зертханалық белгілер жоқ. Пациенттердің көпшілігінде қан мен зәр анализі қалыпты нәтижелерді көрсетеді. Сондықтан зертханалық зерттеу әдістерінің клиникалық маңызы жоқ. Гонартрозды анықтаудың жалпы қабылданған әдісі қазіргі уақытта тізе буындарының рентгенографиясы болып табылады. Екі ұқсас сүйек буынының анатомиялық және физиологиялық салыстыруын салыстыру үшін рентген сәулелері міндетті түрде екі буынға жасалады. Бұл диагноздың бар екенін дәлелдеуге болатын 3 негізгі рентгенографиялық белгілер бар, олар:
- артикулярлық беттердің шеткі жағындағы остеофиттер;
- буын кеңістігінің тарылуы (қалыпты жағдайда оның ені 6-8 мм, параметрлері көптеген факторларға байланысты, соның ішінде биіктігі, жасы, жынысы және т. б. );
- субхондральды остеосклероз.
Бірлескен кеңістіктердің екі жақты болмауы.
Дегенмен, рентгендік остеоартрит дамуының өте бастапқы кезеңінде бұл белгілер әлі де болмауы мүмкін. Егер дәрігер рентгенге сәйкес ауытқуларды көрмесе, науқас мерзімді ауырсыну немесе, мысалы, белгісіз себептермен қайталанатын ісіну шағымдарымен келген кезде, қосымша тексеру жүргізу маңызды. Сондай-ақ, тізе құрылымдарының, атап айтқанда, жұмсақ тіндердің және буын ішілік сұйықтықтың жай-күйі туралы толық ақпарат алу үшін диагностикалық процеске қосымша тексеруді және радиологиялық түрде белгіленген диагнозды қосқан жөн.
Магнитті резонансты бейнелеу (МРТ) және артроскопия кез келген кезеңде ОА үшін, сондай-ақ осы патологияны басқалардан ажырату үшін ең жақсы көмекші әдістер ретінде танылған. Компьютерлік томографияға келетін болсақ: бұл екі процедураның мүмкіндіктерінен төмен, өйткені ол жұмсақ тіндерді анық көрмейді. Барлық әдістердің УДЗ (УДЗ) диагностиканың ең әлсіз құралы болып табылады.
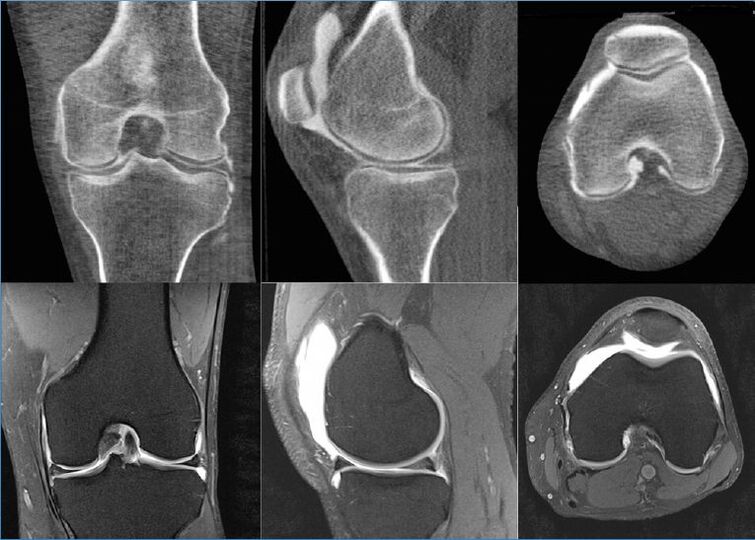
МРТ буын ұштарында шеміршектің ең кішкентай беткейлік зақымдануын да көрсетеді және дәл осы шеміршек құрылымынан алғашқы дистрофиялық өзгерістер пайда бола бастайды. Сонымен қатар, МРТ деректері бойынша синовиальды мембрананың, капсуланың, қоршаған бұлшықеттердің, сіңірлердің, байламдардың, нейроваскулярлық түзілімдердің және өндірілген синовияның жай-күйіне объективті баға беруге болады. Магнитті резонансты бейнелеу кисталар мен басқа да ісіктерді, соның ішінде сүйек ақауларын анықтайды.
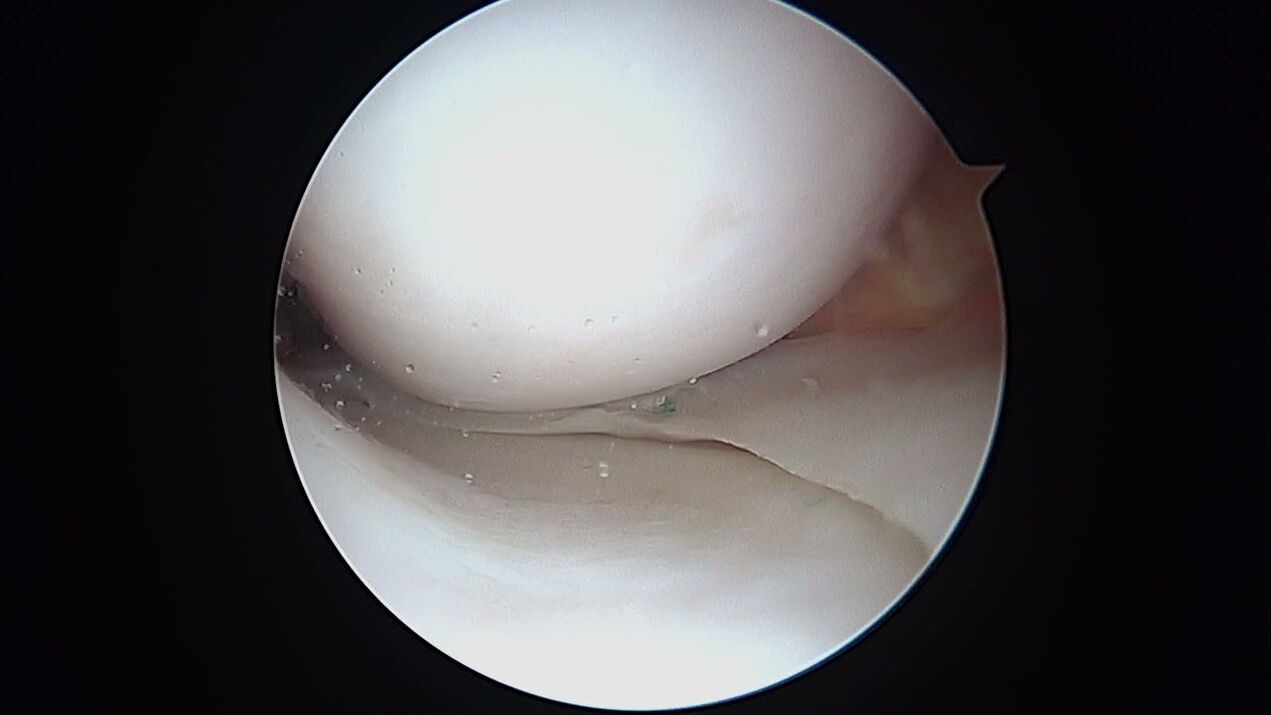
Артроскопиялық диагностиканың бұдан жаман мүмкіндіктері жоқ, дегенмен ол тізе буынының ішіне бейнелеудің оптикалық жүйесін енгізу арқылы аз инвазивті араласуды қамтиды. Артроскопияның көмегімен артикуляцияның барлық құрылымдық элементтерінің ішінен жоғары сапалы зерттеуден басқа, параллельді түрде буын ішілік эффузияны пункциялауға, артроз деп аталатын қуысты тазартуға болады. «қоқыс».
Аспаптық әдістерден басқа, диагностикалық құрылым міндетті түрде бастапқы тексеру кезінде арнайы сынақтарды қамтиды. Дәрігер зақымдалған жерді пальпациялайды, аяқ-қолдың зерттелген аймағының әртүрлі позицияларындағы қозғалыс ауқымын бағалайды және сезімталдықтың бұзылуын анықтайды. Ұқсас жоспардың диагнозын анықтағаннан кейін тізе күйін бақылау және терапияның тиімділігін бағалау үшін мезгіл-мезгіл сынақ емтиханы және рентгенография жүргізіледі.
Тізе буынының артрозының кезеңдері мен дәрежесі
Ортопедиядағы тізе буынының ОА кезеңдерінің жіктелуі екі нұсқада ұсынылған: Н. С. Косинская (3 кезең) және Келлгрен-Лоренс бойынша (4 кезең). Отандық тәжірибеде остеоартикулярлық аппараттың зақымдануының бірінші және екінші классификаторы бірдей жиі кездеседі. Екі классификация да келесі белгілерді анықтауға бағытталған:
- буынаралық саңылаудың биіктігі мен біркелкі еместігінің төмендеуі;
- артикулярлық беттердің деформациясы;
- айқын контурлары бар ақаулардың болуы;
- остеосклерозға байланысты сүйектің шеміршек асты аймақтарының қалыңдауы;
- субхондральды кисталардың пайда болуы (рентгенографияда олар феморальды және жіліншік кондилдерінің аймағында, пателла ішінде жарқын дақтарға ұқсайды).
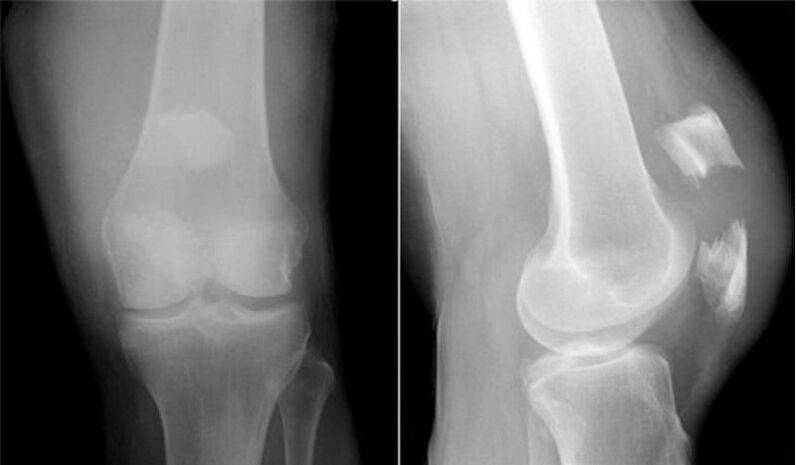
Косинская ұсынған гонартроздың сатысымен танысуды ұсынамыз.
| Сахна | Рентгендік белгілер, клиникалық көріністер |
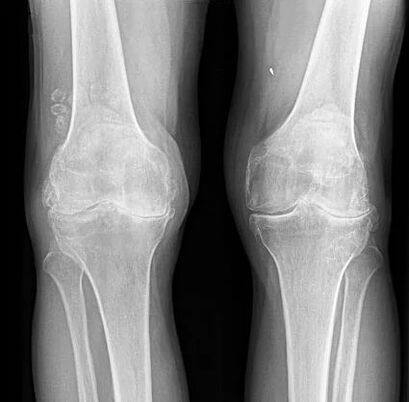
| мен (жарық) | Өзгерістер нәзік, қалыпты деп қабылдауға болады. Тікелей проекциядағы саңылау қалыпты немесе аздап тарылуы мүмкін. Оң және сол жақ буындарды салыстыру кезінде оның аздап тарылуын анықтауға болады. Шеміршектің пайда болатын функционалдық және морфологиялық проблемалары, жұмсақ остеофитоз туралы сөзсіз айтыңыз. Бұл шеміршектің серпімділік қасиеттерінің өзгеруіне жауап беретін компенсаторлық реакция. Бұл кезеңдегі остеофитоз жұмсақ, буын сүйектерінің шетінде бір ғана мөлшерде ұсақ остеофиттердің болуымен сипатталады. Дегенмен, бастапқы кезеңде шекті өсулер мүлдем болмауы мүмкін. Клиникалық тұрғыдан алғанда, 1-кезең ұзақ мерзімді физикалық шамадан тыс жұмыс және тізе функциясының минималды дисфункциясы салдарынан қарқынды емес қысқа мерзімді ауырсынумен салыстырмалы түрде оңай өтеді, оны көптеген адамдар маңызды нәрсе ретінде қабылдамайды. |
| II (орташа) | Тізе буынының кеңістігінің өлшемдері нормамен салыстырғанда 2-3 есе күрт төмендейді. Саңылаудың мұндай күшті қысқаруы артикулярлы шеміршектің қазірдің өзінде ауыртпалықсыз морфологиясын, оның зақымдануының ауырлығын көрсетеді. Негізінен, саңылаудың тарылуы дегенеративті процестің ауырлығына сәйкес біркелкі емес сипатталады. Максималды тарылу эпицентрлері артикулярлық аймақта шоғырланған, бұл жүктеменің ең жоғары үлесін құрайды. Мұндай аймақ жиі буынның медиальды (ішкі) бөлігіне айналады. 2-кезеңде артикулярлық беттердің жиектерінде де үлкен остеофиттер кездеседі, соңғы пластинканың склерозы анықталады, кейде субхондральды сүйектің кистоздық қайта құрылымы анықталады. Рентгендік суреттер конгруенстің шамалы бұзылуын, тізе буынын құрайтын сүйек эпифиздерінің орташа деформациясын бекітеді. Ол қозғалыстардың айқын шектелуімен тізе аппаратының функцияларының айқын шиеленісуімен көрінеді, олар бастапқы кезеңде кейде аздап қиын болды. Сонымен қатар, физиологиялық қозғалыстардың барлық басқа түрлерінің салыстырмалы түрде қалыпты шектелуі, қытырлақ, ақсап қосылыстар. Ауырсыну күшті, жиі аздап жергілікті ісіну, буын жанында бұлшықет гипотрофиясы байқалады. |
| III (ауыр) | Буынның беттері арасындағы саңылау тәрізді люмен толығымен жоғалады немесе қадағалануы мүмкін, бірақ үлкен қиындықпен. Соңғы кезеңде көптеген өткір және массивті остеофиттер анықталады, олар буындық беттерді толығымен қоршап, іргелес сүйекпен біріктіріледі. Рентгенографиялық суретте тізе буындарының ең өрескел деформациясы (беттердің әсерлі кеңеюі және тегістелуі), остеосклерозбен тізе құрайтын сүйектердің эпифиздерінің айтарлықтай зақымдануы, CX кисталарының болуы. Буын аяқ-қолдың тік осінен мәнерлі ауытқиды (валгус немесе варус бойынша). Көріністердің клиникалық көрінісі тізенің көрінетін қалыңдауы және оның мәжбүрлі орналасуымен ерекшеленеді. Буынның тірек-қозғалыс және тірек әлеуеті сыни деңгейге дейін төмендейді, ал крепит одан әрі көрінбейді. Бүкіл аяқтың бұлшықеттері атрофияланған, төртбасты бұлшықеттер әсіресе қатты зардап шегеді. Аяқ-қолы мүлде мүгедек, өз бетінше қозғалу мүмкін емес, ақсақтық дамиды. Ауырсыну синдромы шыңына жетеді, күннің уақыты мен физикалық белсенділікке қарамастан, өте ауыр, үнемі мазалайды. Үшінші кезең адамды мүгедек етеді. |
Консервативті және хирургиялық емдеу
Емдеу принципі - консервативті немесе хирургиялық - тиісті мамандықтың жоғары білікті маманы қатаң жеке негізде таңдалады. Емдеуші дәрігер ортопед немесе ортопед-травматолог болып табылады. Біз бұл патологияның табиғаты бойынша емделмейтінін бірден атап өтеміз. Өкінішке орай, дегенерацияның басталуына және олардың салдарына кері қайтару мүмкін емес. Емдік әсер ету үшін қандай таблеткалар, инъекциялар, физиотерапия, қол әдістері қолданылса да, шеміршектің жандануы, сүйек-шеміршек жүйесінің биологиялық ерекшеліктеріне байланысты буын формаларының табиғи қалпына келуіне қол жеткізу мүмкін емес.
Сондықтан консервативті әдістер профилактикалық және симптоматикалық мақсаттарға арналғанын нақты түсіну маңызды, атап айтқанда:
- остеоартриттің пайда болуын болдырмау (егер бұрын болмаса);
- тізе буынындағы тін трофизмінің белсендірілуіне, өмір салтын өзгертуге, тірек-қимыл аппаратына жүктемелерді сауатты бөлуге байланысты дегенерация жылдамдығын (аурудың басталуымен) басу;
- ауырсынуды және қабынуды жеңілдету, атрофияны және контрактураны азайту/алдын алу;
- бар патогенезбен мүмкіндігінше аяқ-қолдардың қозғалғыштығын және өмір сүру сапасын жақсарту.
Консервативті емдеуді аурудың бастапқы кезеңінде және ішінара 2 кезеңнің басында енгізгенде, шеміршектің көп бөлігі әлі де сақталған кезде өнімді нәтиже күтуге болатыны дәлелденді. Дамудың 2-ші кезеңінің ортасына жақын және 3-ші кезеңде медициналық және физикалық шаралар өз күшін жоғалтады, көп жағдайда олар оң бағытта қозғалуға азғантай болса да көмектеспейді.
Ауруды бақылаудың хирургиялық емес тактикасы физикалық және медициналық оңалту әдістерін (курстарын) кешенді қолдануды қамтиды:
- ауырсыну синдромы үшін жергілікті және сыртқы NSAID препараттары;
- хондропротекторлар, олар гонартроздың дамуын бәсеңдетуі мүмкін;
- Е, С және В дәрумендері, калий оротаты және т. б. ;
- физиотерапия жаттығулары (дәрігердің тағайындауы бойынша әзірленген, жаттығулар тек жаттығу терапиясы бойынша жаттықтырушының басшылығымен өтуі керек);
- физиотерапия (электрофорез, импульстік терапия, ультрадыбыстық, магниттік терапия, күкіртті сутегі мен радон негізіндегі ванналар және т. б. );
- экстремалды жағдайларда қолданылатын кортикостероидтардың буынішілік инъекциялары - әдеттегі стероидты емес препараттармен тоқтатылмайтын жиі қайталанатын ауыр синовитпен, төзгісіз ұзақ ауырсынумен.
Егер буынға стероидты инъекциялардың бірінші курсы жеткілікті тиімді болмаса, оны жалғастырудың мағынасы жоқ, тізеге шұғыл түрде операция жасау керек.
Консервативті терапияның әсері болмаған жағдайда операцияны кейінге қалдыру қажет емес. Уақытылы хирургиялық араласу хирургиялық араласуды қиындықсыз жүргізуге мүмкіндік береді, хирургиялық процедураны асқынулардың ең аз қаупімен ауыстыру оңайырақ және тезірек және жақсы қалпына келтіруге болады. Заманауи ортопедия мен травматологияда тізе буынында локализацияланған ОА-ның озық түрлерін емдеудің басым жүйесі артропластика әдісін қолданатын хирургиялық араласу болып қала береді. Эндопротездеу – тізе буынын функционалды эндопротезбен ауыстыру – қысқа мерзімде:
- тізе деформацияларын толығымен түзету (O-тәрізді, X-тәрізді);
- қозғалыстың анатомиясы мен функцияларын сапалы түрде қалпына келтіру, тұрақтылықты қолдау, аяқтың проблемалық сегментіндегі амортизация;
- науқасты ауыртпалықсыз физикалық белсенділікке қайтару, мүгедектікті жеңілдету және қалыпты жұмыс қабілеттілігін қалпына келтіру.
Көрсеткіштерге, науқастың денесінің жеке ерекшеліктеріне байланысты протездеу цементпен, цементсіз немесе гибридті бекітумен ішінара немесе толық буындарды ауыстыру принципі бойынша орындалуы мүмкін. Бірегей протездер адамның «туған» буынының немесе оның жеке құрамдас бөліктерінің механикасы мен анатомиясына толығымен еліктейді. Олар ең жоғары беріктікке, қаттылық пен серпімділіктің ең жақсы қасиеттеріне, ағзамен, қоршаған биологиялық тіндермен және сұйықтықтармен тамаша биоүйлесімділікке ие. Имплантанттар жоғары технологиялық металл қорытпаларынан (титан, кобальт-хром және т. б. ) жасалады. Толық конструкциялар орташа есеппен 15 немесе одан да көп жыл қызмет етеді, бірақ мінсіз орындалған операция және операциядан кейінгі оңалту жағдайында.
Имплантантты имплантациялау алдында зақымдалған сүйек буыны жойылады, артикулярлық сүйектердің беттері мұқият хирургиялық өңдеуден өтеді және эндопротезді орнатуға дайындық жүргізіледі. Науқас толық эндопротездеуді алатын болса, ол сау тізе буынының толық жиналған жасанды көшірмесінен тұрады, оның ішінде:
- сәйкес сүйектің бетінің пішінімен бірдей өзектегі платформа түріндегі қозғалмайтын немесе қозғалмалы жіліншік компоненті;
- жіліншік құрамдас бөлігінде бекітілген полиэтилен төсемі («жастық жастығы»);
- жамбас құрамдас бөлігі дөңгелек пішінді, феморальды кондилдердің пішініне сәйкес келеді;
- пателла элементі (әрдайым орнатылмайды, тек пателаның шеміршекті қабатының нашар жағдайында).
Ішінара ауыстыру (уникондилярлық) тізе буынының тек жартысының - медиальды немесе бүйірлік феморальды-жіліншік сүйек буынының аз инвазивті протезін қамтиды. Эндопростетиканың кез келген түрінен кейін операциядан кейінгі зардаптардың алдын алуға, протездік аяқтың бұлшықеттері мен қозғалысын қалпына келтіруге бағытталған кешенді оңалту жүргізіледі. Тізе ауыстырудан кейінгі оңалту науқас толық қалпына келгенше жалғасады, әдетте 2, 5-4 айға созылады.














































